Introduction
L'évaluation de la fonction systolique du VG est le motif le plus courante de réalisation une échocardiographie; elle doit être effectuée systématiquement.
Différentes approches sont possibles et cumulables: l'évaluation visuelle, la plus simple et la plus souvent correcte pour un échographiste peu entrainé, et l'évaluation quantitative,
d'approche plus complexe mais reproductible et plus fiable. Nous passerons ici en revue les différents moyens d'évaluer la FEVG, du plus simple au plus compliqué.
Evaluation visuelle de la FEVG
Nous disinguerons quatre situations:
- FEVG > 65%, représentant un VG hyperkinétique comme vu dans les états vasoplégiques ou hypovolémiqes
- FEVG > 50%, soit normale
- FEVG entre 35 et 50%, soit diminuée
- FEVG < 35% soit sévèrement diminuée
Ces seuils sont arbitraires mais sont les plus communément utilisés.
Toutes les coupes sont utiles pour l'évaluation visuelle de la FEVG, avec une préférence pour la coupe 4 cavités et la parasternale court axe qui permettront aussi de repérer les troubles de
la cinétique segmentaire. Elles doivent de toute façon toutes être effectuées pour ne pas rater une akinésie/dyskinésie visible sur une coupe et pas une autre.
Le plus important à visualiser est la contraction radiale, cironférentielle et longitudinale du VG: en court axe toutes les parois doivent se raccourcir; en 4 cavités on doit observer un rapprochement de la paroi latérale et du septum
ainsi que l'apex et de la base, simultanément.
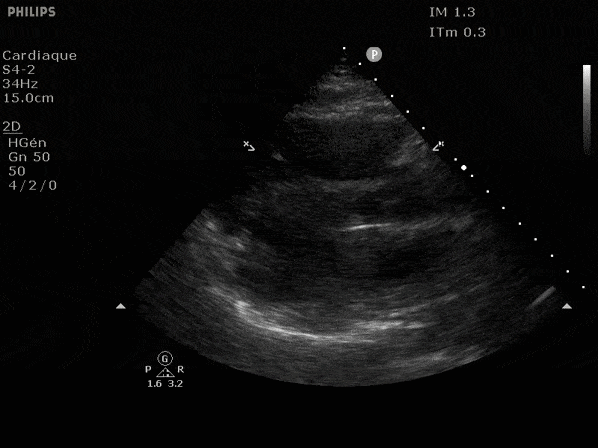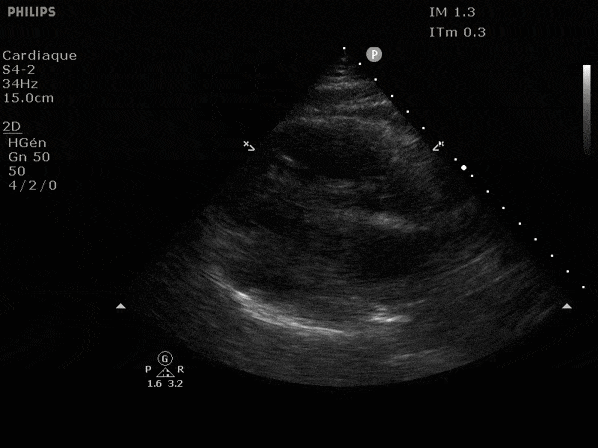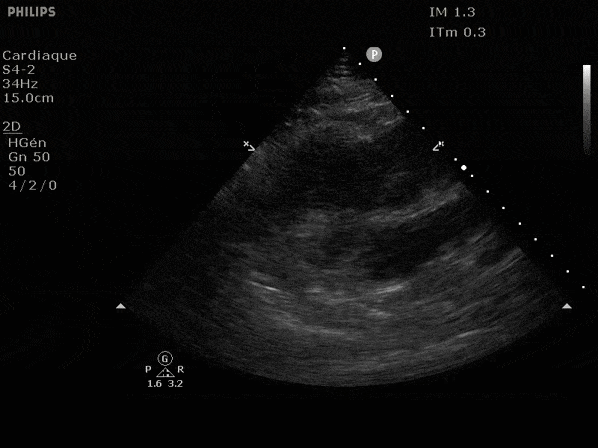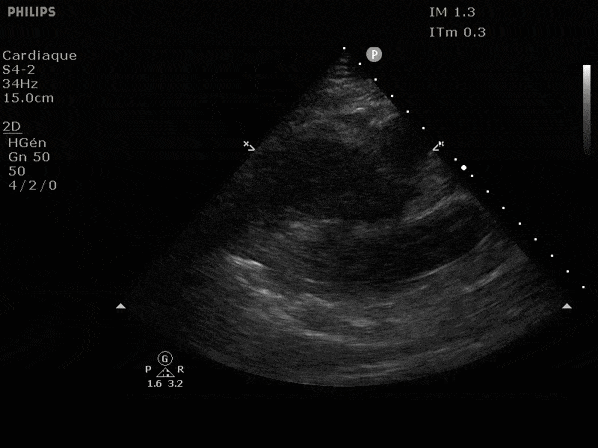
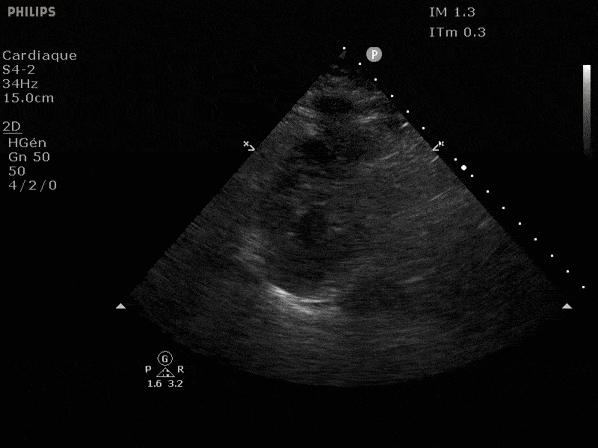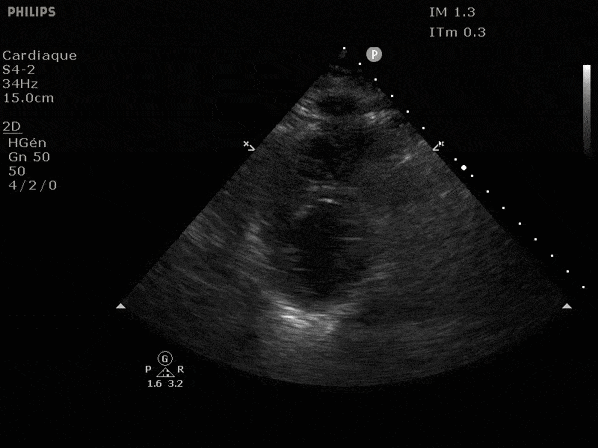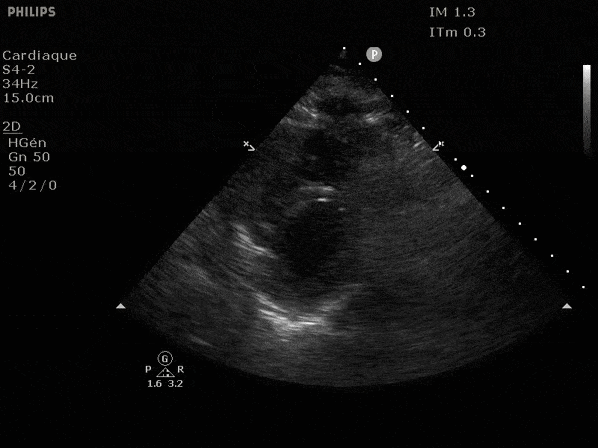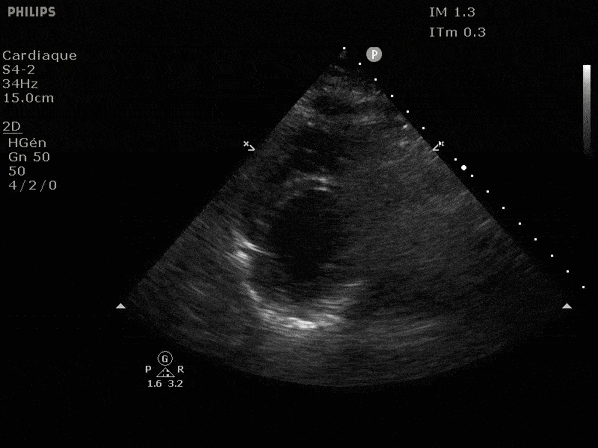
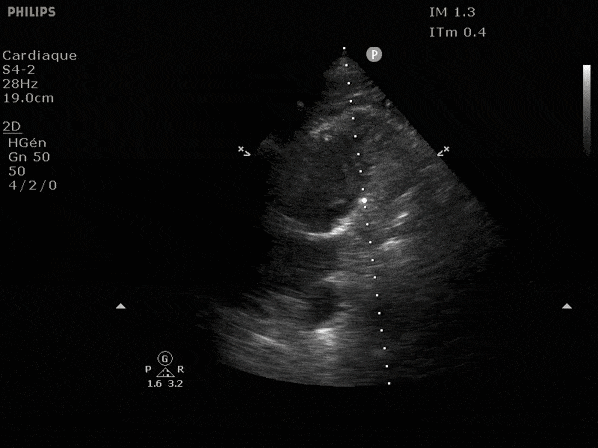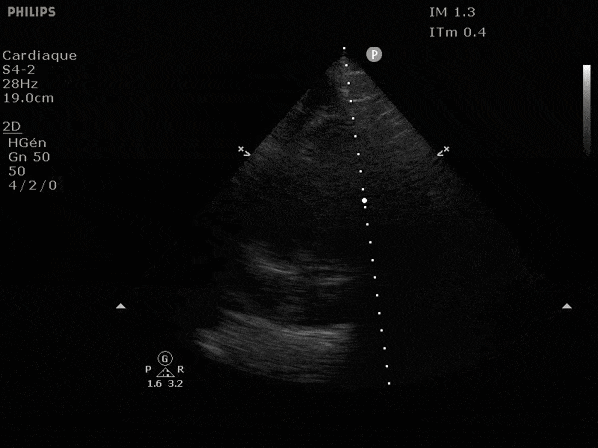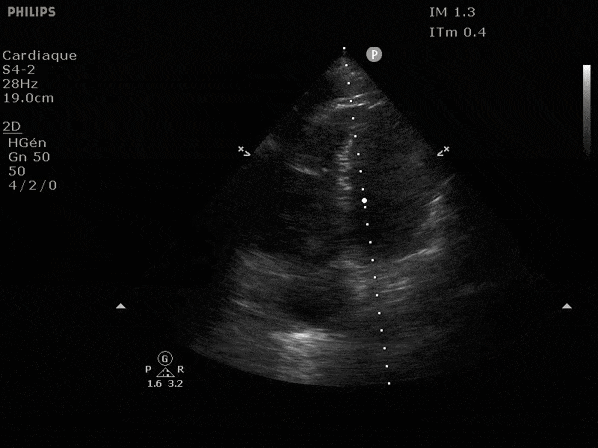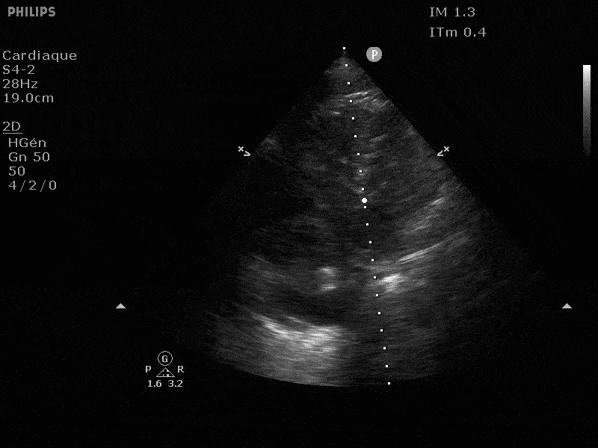
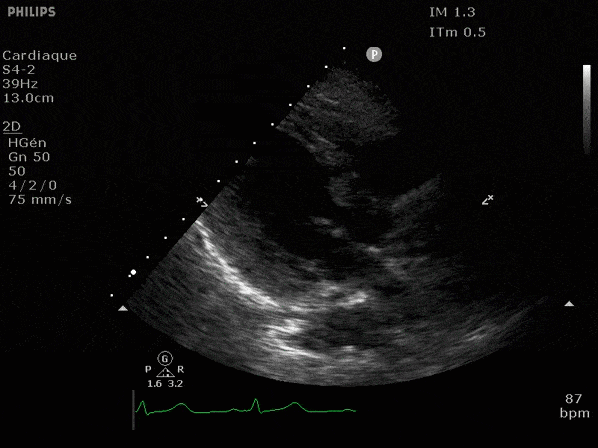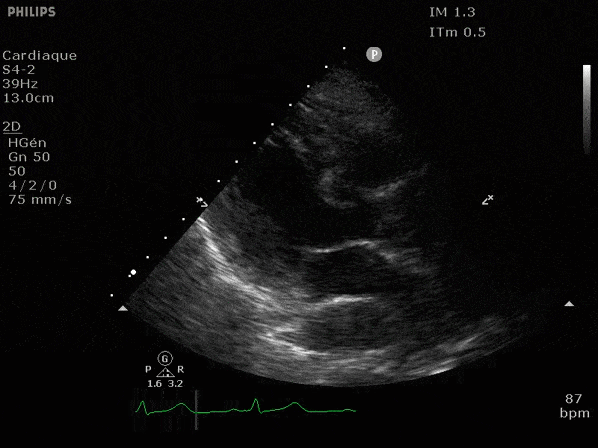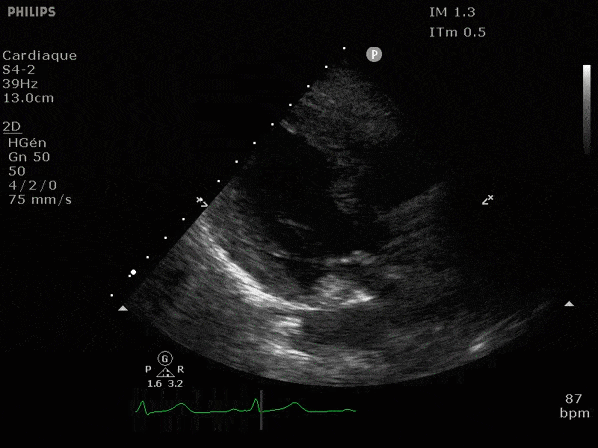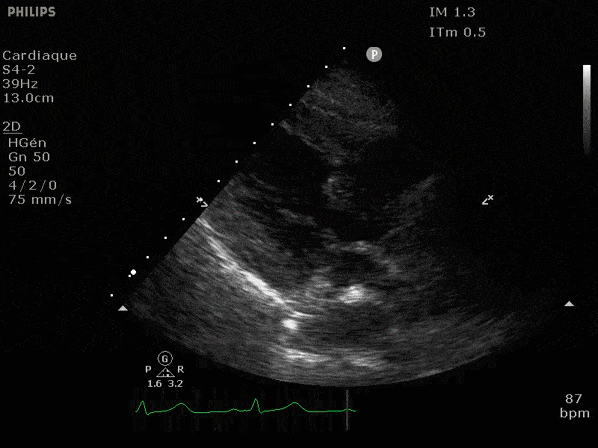
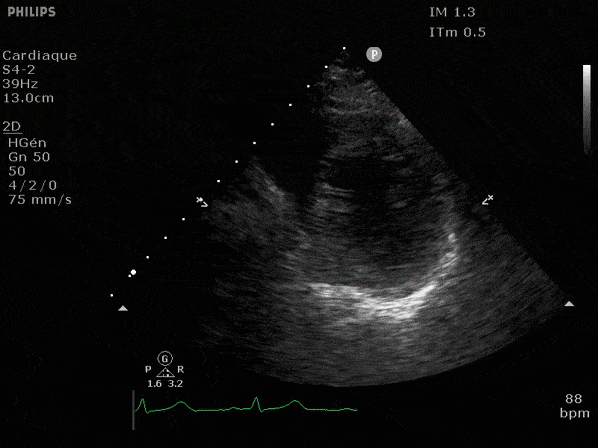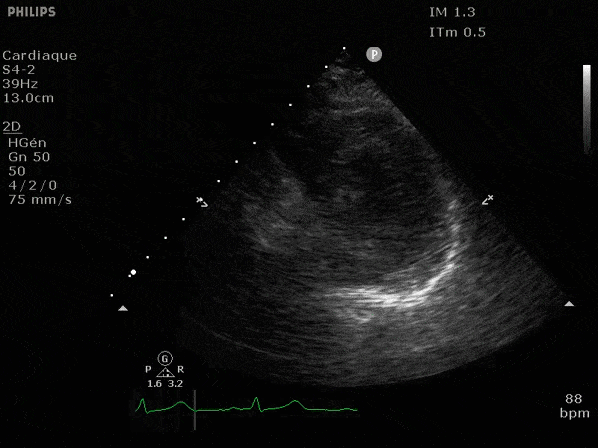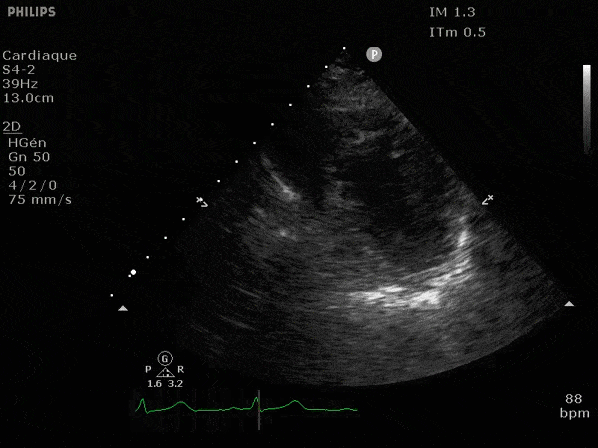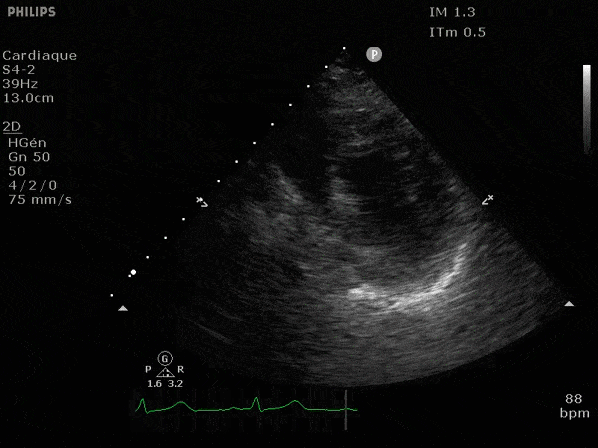
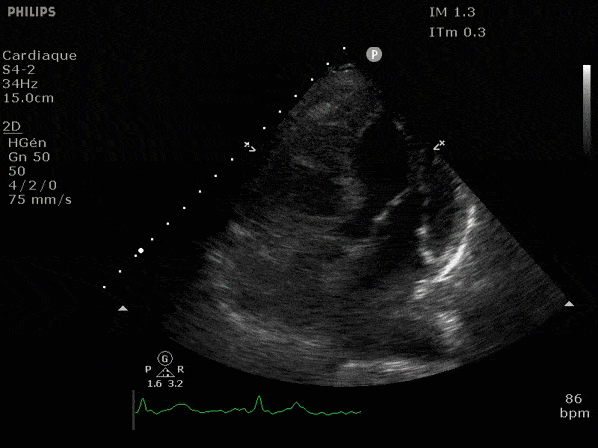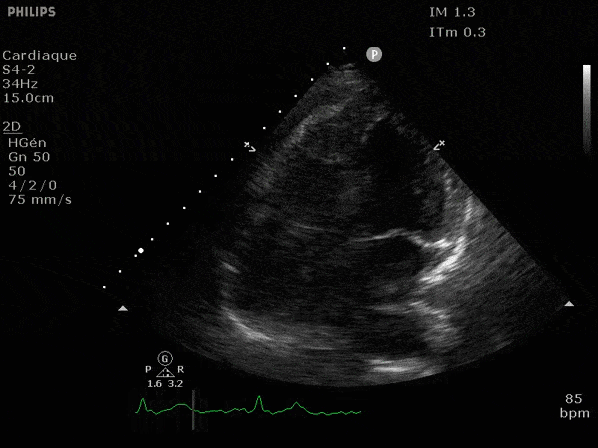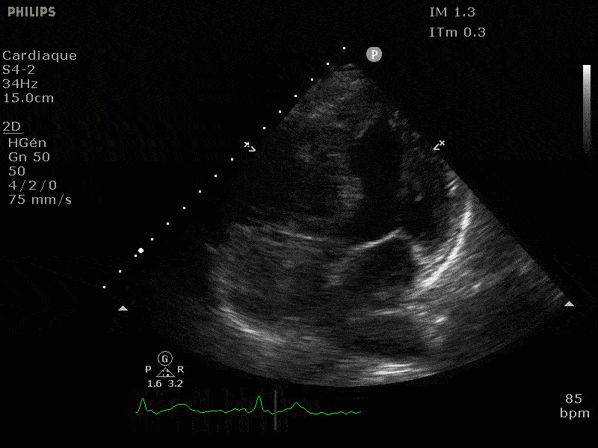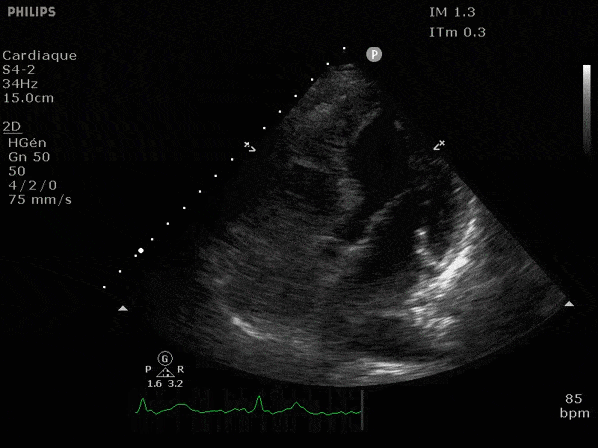
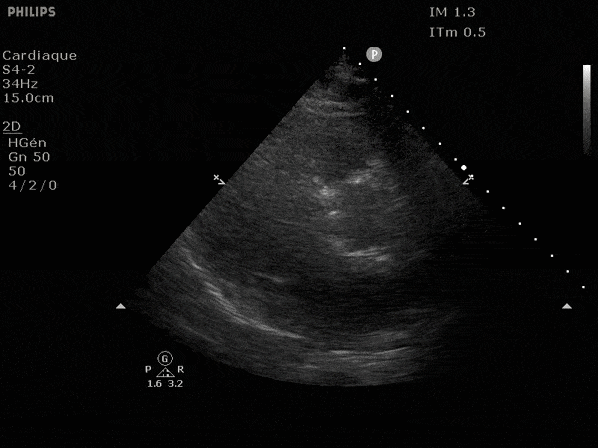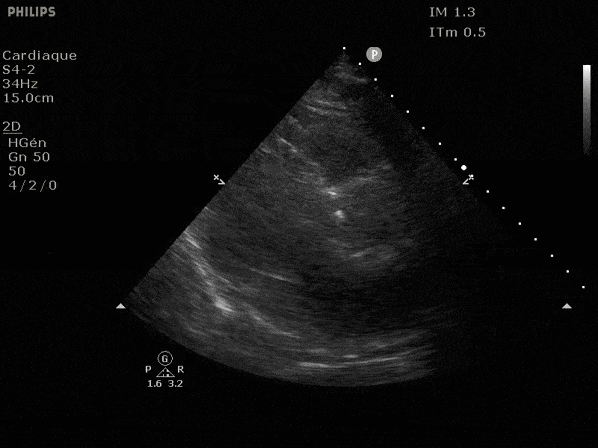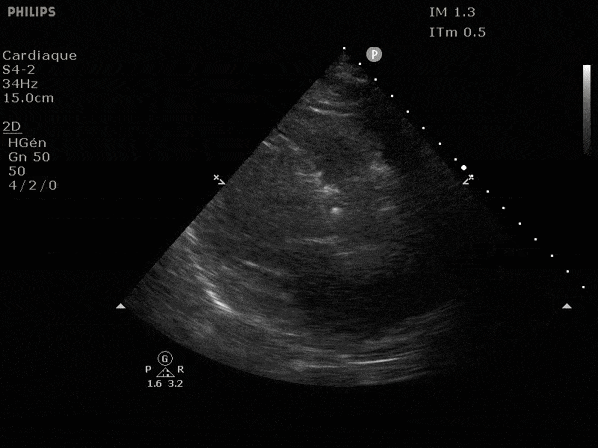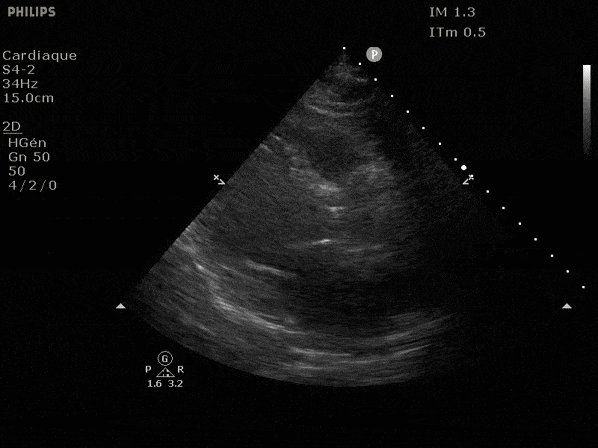
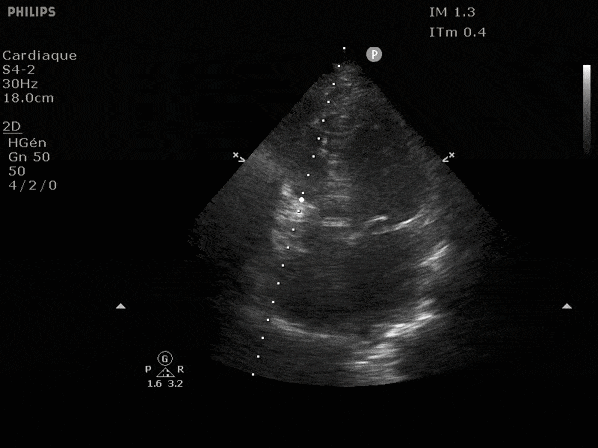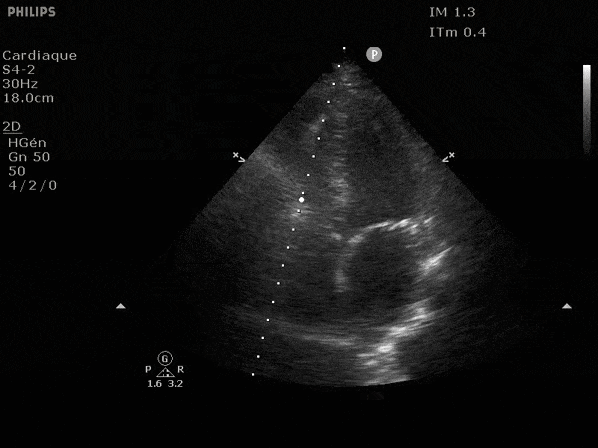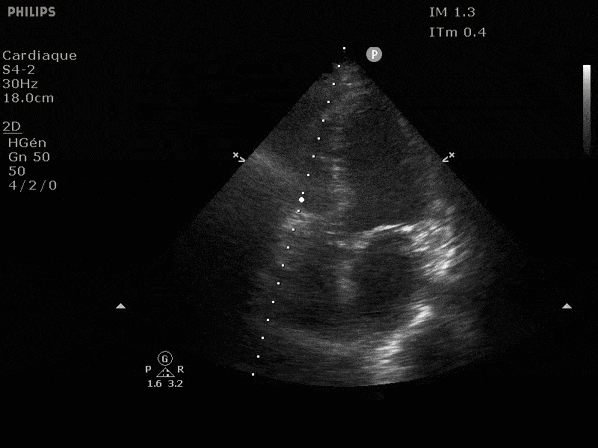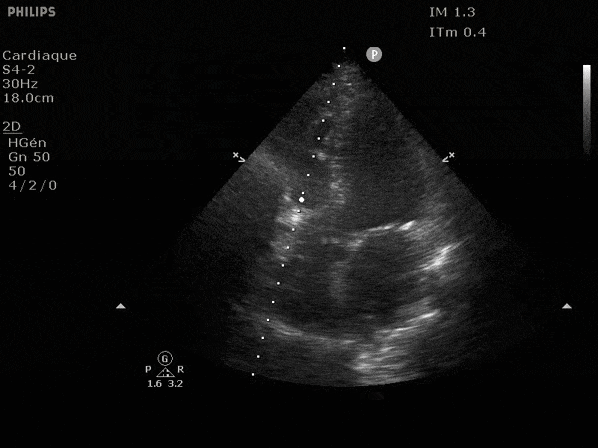
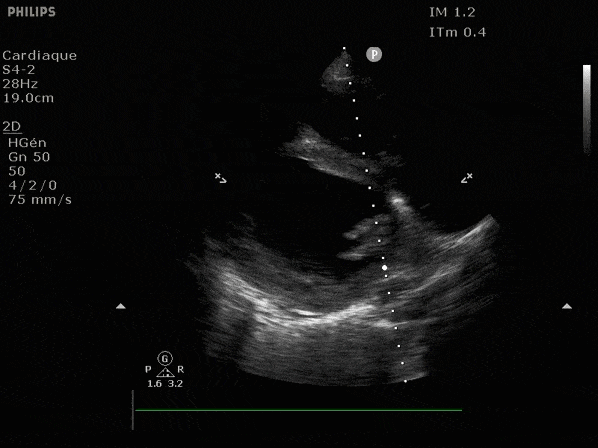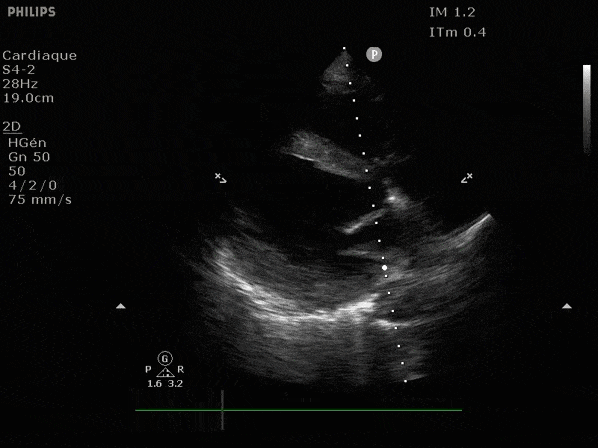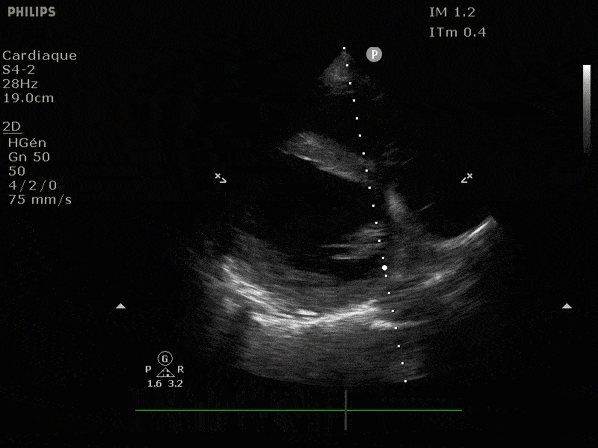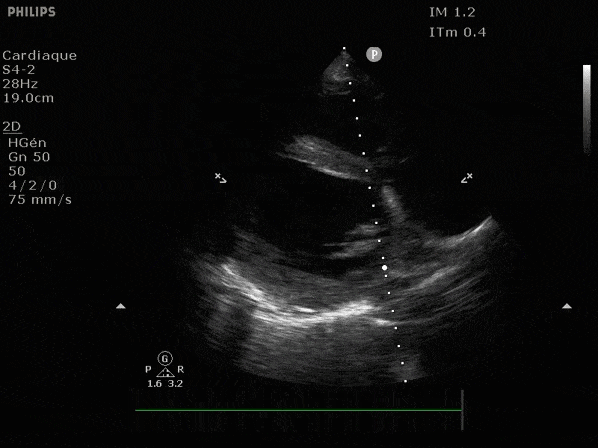
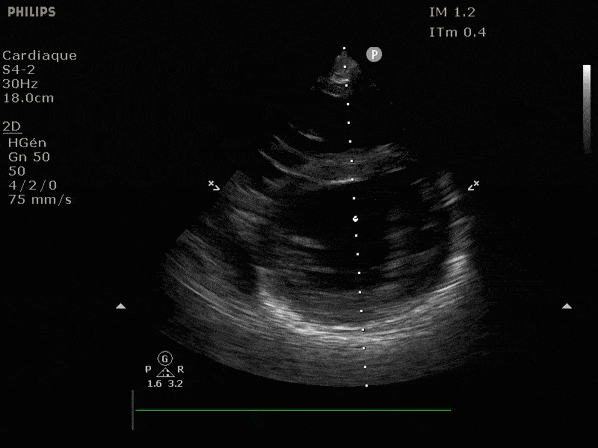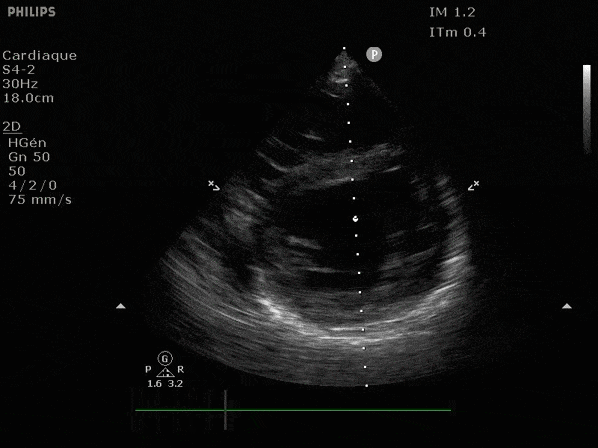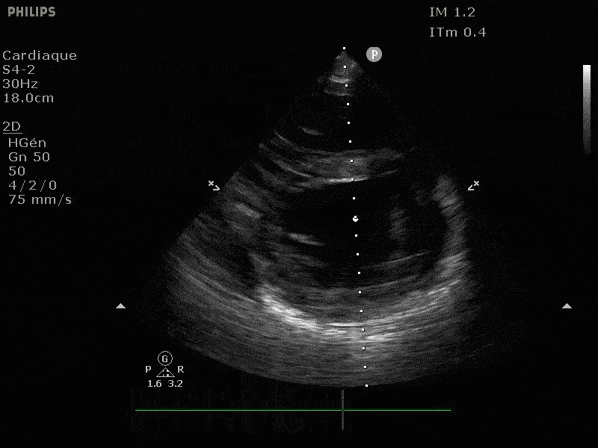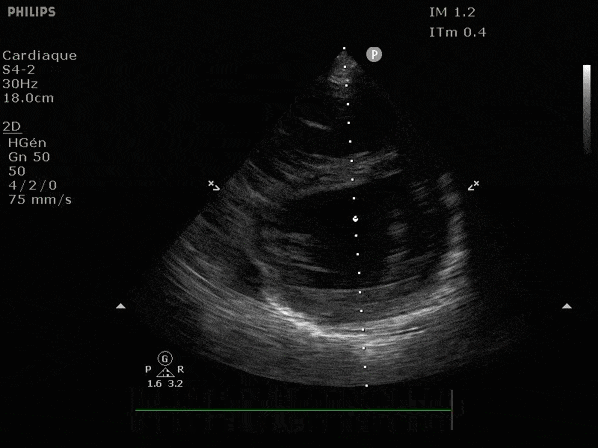
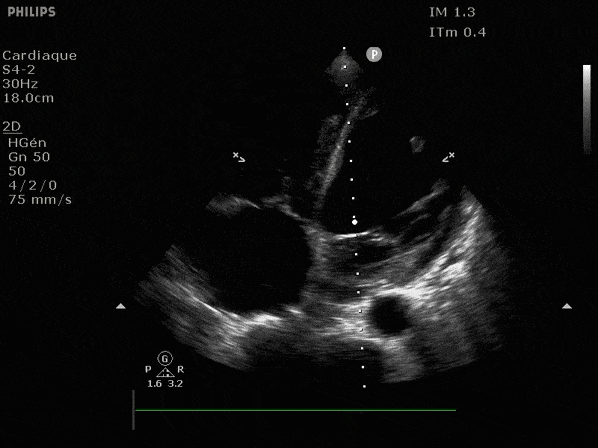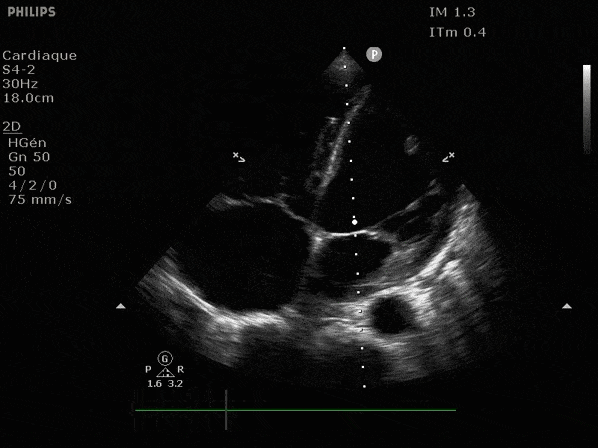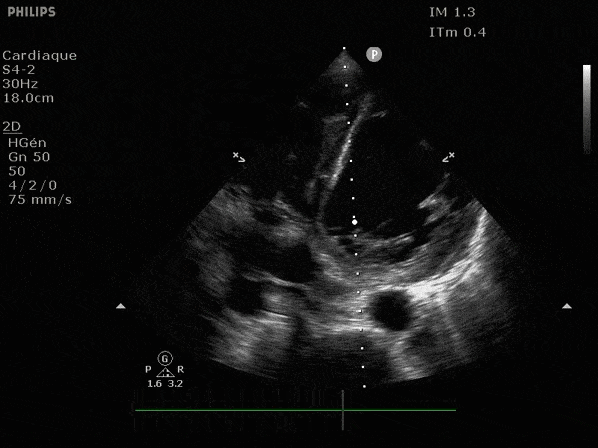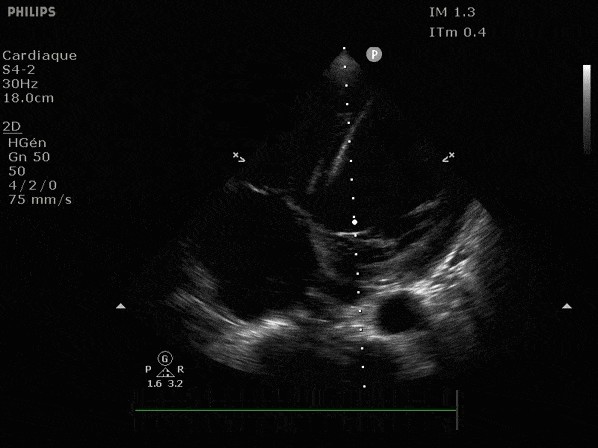
Nous prendrons en exemple 4 patients pour lesquels nous regarderons les coupes parasternal long axe, court axe et 4 cavités, présenté dans l'ordre donné précédemment. La qualité des images laisse grandement à
désirer mais vous pouvez zoomer en passant le curseur dessus.
VG hyperkinétique, observez le rapprochement total des parois, appelé "kissing ventriculaire".
VG normal.
Hypokinésie globale, semblant plus marquée en inférieur.
FEVG effondrée, seul l'apex bouge en 4 cavités, le septum semble poussé par le VD lors de la diastole. Le VG est très dilaté.
Méthodes quantitatives simples
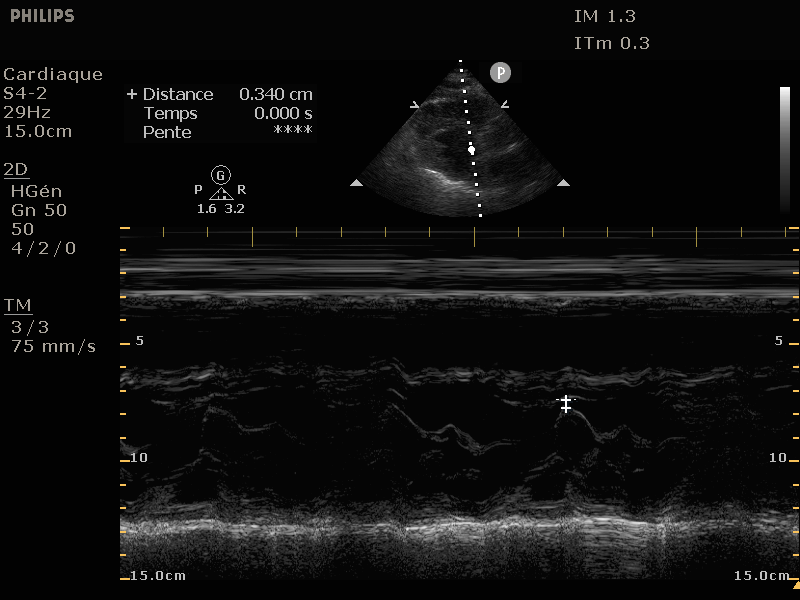
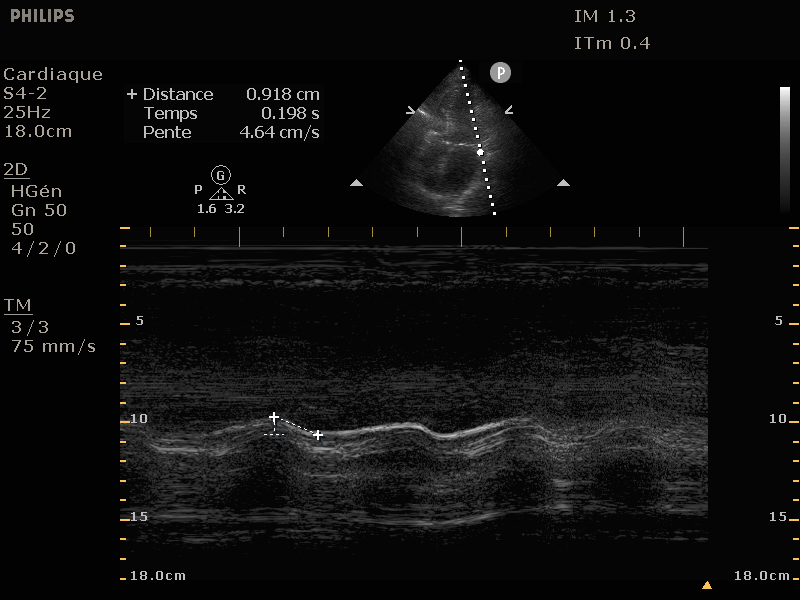
E point-septal separation (EPSS)
C'est la mesure de la distance entre le feuillet antérieur de la mitrale et le septum, visualisé en mode TM sur une coupe parasternale long axe. La ligne de coupe doit prendre la partie la plus distale du feuillet
antérieur de la mitrale. Le point E correspond au remplissage rapide diastolique, le point A (pic suivant) au clic auriculaire (absent chez les deux derniers patients car en FA. Un EPSS > 7mm a une sensibilité de 87% et une spécificité de 75% pour prédire une FEVG
inférieure à 50%.
Sur les images ci-dessous, l'EPSS des mêmes patients dans le même ordre. Notez les EPSS graduellement en augmentation.
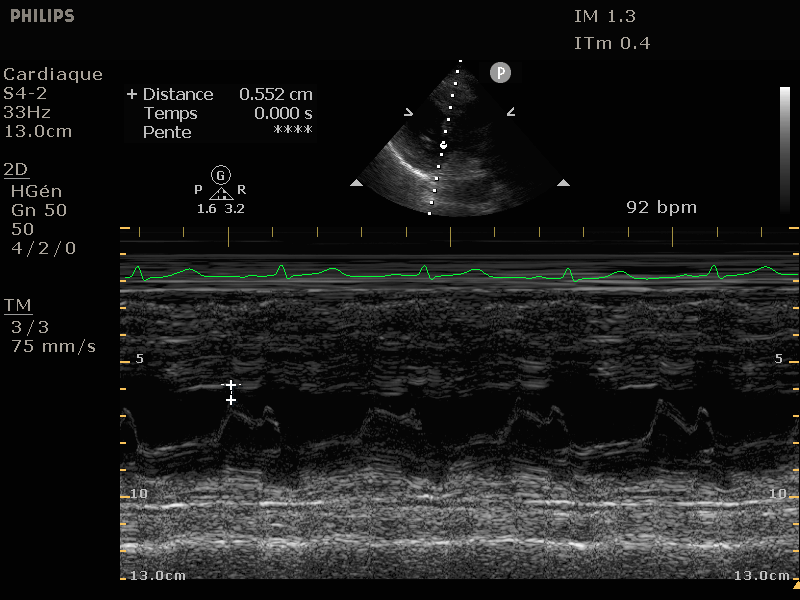
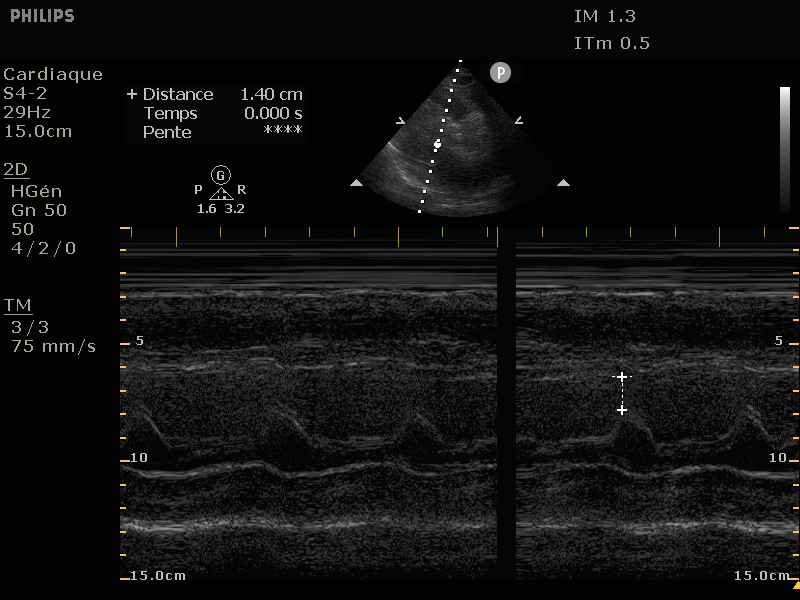
Mitral annular plane systolic excursion (MAPSE)
La MAPSE mesure la contraction longitudinale du VG. Elle se prend en coupe 4 cavités, en mode TM visant l'anneau mitral, la première mesure sur le versant septal, la seconde sur le versant latéral, comme montré sur les deux
clichés ci-dessous.
On mesure la distance longitudinale parcourue par l'anneau mitral entre la fin de diastole (partie basse) et la fin de systole (partie haute). On fait la moyenne des deux mesures afin de réduire les possiblités d'erreur.
La valeur dans cet exemple est de 7.4mm. Une valeur inférieure à 7mm indique une FEVG sévèrement diminuée, inférieure à 12mm diminuée. Il existe une formule pour convertir cette valeur en FEVG: EF = 4.8*MAPSE(mm) + 5.8, ce qui donnerait
ici 41.3, dans la cible de la FEVG de ce patient que nous avons mis dans le groupe 35-50%.
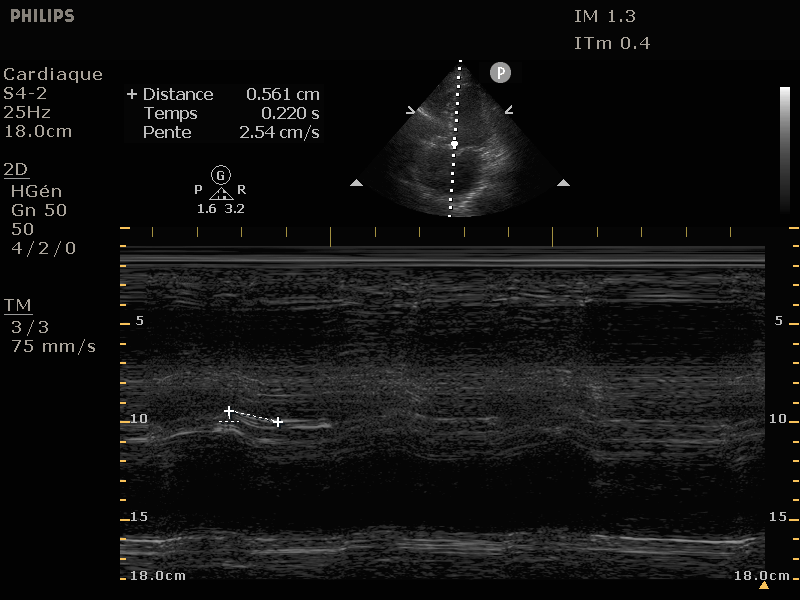
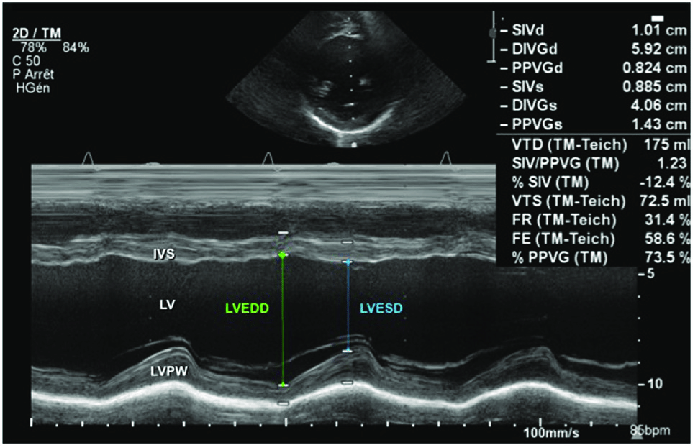
Fraction de racourcissement
Encore en mode TM mais cette fois en parasternal long axe ou court axe. Il s'agit de mesurer le diamètre du VG en fin de systole (EDs = LVESD) et en fin de diastole (EDd = LVEDD).
La fraction de racourcissement se calcule par FR(%) = (LVEDD − LVESD) × 100/LVEDD, avec une normale supérieure à 25%. De toutes les formules existantes pour convertir en FEVG, la plus simple est simplement de multiplier par deux....
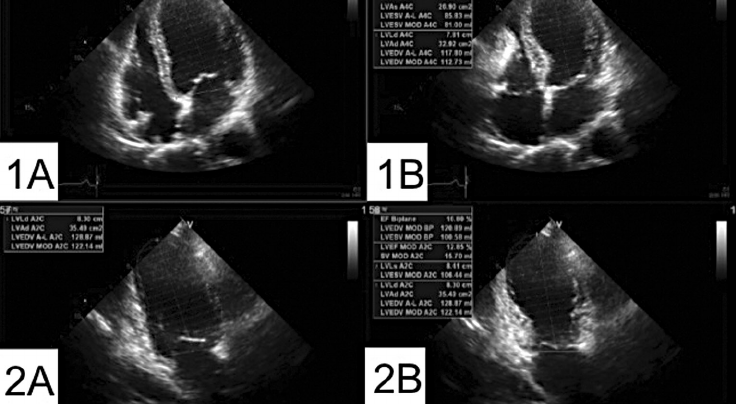
Avancé: la méthode de Simpson
Simple sur le principe mais de réalisation complexe car il faut repérer précisément la fin de la systole et de la diastole, il s'agit tout simplement de mesurer la surface du VG en fin de systole et de diastole puis de faire un ratio. La manière de mesurer le VG est différente selon les machines
d'échographie, chacune possédant un programme pour le calcul selon cette méthode. La plupart du temps il faut délimiter le VG, en partant de la partie septale de l'anneau mitrale et en terminant en latéral (ou l'inverse),
sans inclure l'anneau et en ignorant les trabéculations. Les mesures se font en 4 cavités et en 2 cavités (obtenue en effectuant en rotation anti-horaire depuis 4 cavités, elle isole les cavités gauche).
Tous les logiciels calculent automatiquement la FEVG à partir de ces valeurs.
Avancé: calcul du débit cardiaque
C'est l'approche hémodynamique, on calcule le débit, ce qui est bien la finalité de la fonction cardiaque.
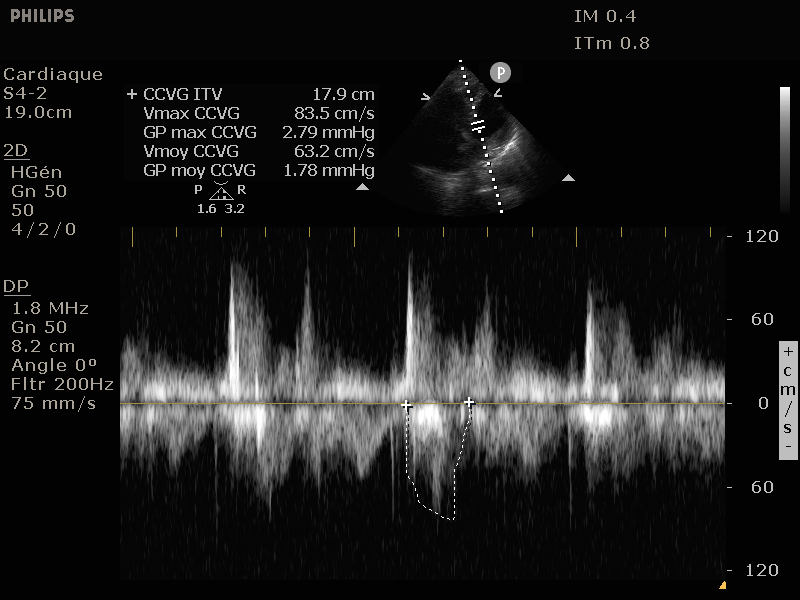
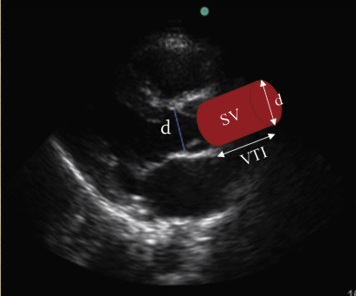
On se base sur la formule Qc = SV × HR avec SV = CSAao × VTIao avec SV est le stroke volume (volume d'éjection), HR heart rate (rythme cardiaque),
CSAao left ventricular outflow tract (LVOT) cross sectional area (diamètre de la chambre de chasse aortique) et VTIao l'ITV sous-aortique (normale: 12-20cm).
Il faut mesurer le CSAAo en coupe parasternale long axe, en systole donc avec la valve aortique ouverte, au niveau de la chambre de chasse du VG, soit quelques mm avant l'anneau aortique (voir figure ci-dessous).
L'ITV sous-aortique se mesure en doppler pulsé au même endroit mais en coupe 5 cavités quelques mm avant la valve aortique.
Le résultat est très dépendant de l'état volémique du patient et de son rythme cardiaque.
La normale est entre 4 et 8 L/min.
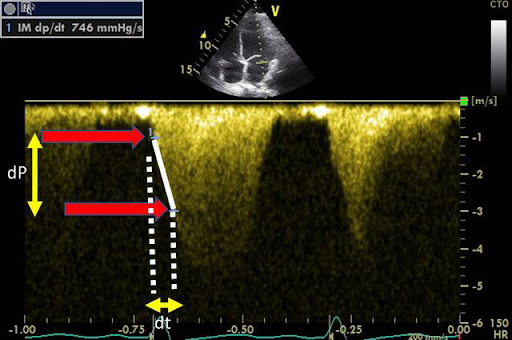
La mesure se fait un doppler pulsé sur le jet d'insuffisance mitrale. On mesure le délai entre une vitesse de 1 m/s (4mmHg) et 3m/s (36mmHg, toujours selon la loi de Bernouilli simplifié P = 4*V^2).
Le dP est donc constant à 32 mmHg; divisé par une durée on obtient un rapport en mmHg/s.
La normale de durée est inférieure à 27ms, correspondant à un rapport supérieur à 1200 mmHg/s, calculé selon dP/dt = 32/dt soit pour 27ms un rapport de 32/0.027 = 1185 mmHg/s. Une durée supérieure à 32ms, soit
un rapport inférieur à 1000 mmHg/s signe une dysfonction systolique du VG.
Conclusion
L'évaluation visuelle est la première évaluation à faire, et reste le gold standard pour le non spécialiste.
La MAPSE, l'EPSS et la fraction de racourcissement sont dépendantes de l'absence de troubles de la cinétique segmentaire mais sont des aides précieuses relativement aisées à calculer.
Si le calcul du débit cardiaque et le rapport dP/dt sont accessibles aux opérateurs entrainés, la méthode de Simpson bien que séduisante sur le papier a la plus grande variablité inter-opérateur
en raison des nombreuses erreurs de mesure possibles et est donc à éviter.
Références, source des images et liens utiles
1. Ahmadpour H, Shah AA, Allen JW, et al. Mitral E point septal separation: a reliable index of left ventricular performance in coronary artery disease. Am Heart J. 1983;106(1 Pt 1):21-8.
2. Matos, J., Kronzon, I., Panagopoulos, G., & Perk, G. (2012). Mitral annular plane systolic excursion as a surrogate for left ventricular ejection fraction. Journal of the American Society of Echocardiography: official publication of the American Society of Echocardiography, 25(9), 969.
3. Gaspar, H. A., Morhy, S. S., Lianza, A. C., de Carvalho, W. B., Andrade, J. L., do Prado, R. R., ... & Delgado, A. F. (2014). Focused cardiac ultrasound: a training course for pediatric intensivists and emergency physicians. BMC Medical Education, 14, 25.
4. Vermeiren, G. L., Malbrain, M. L., & Walpot, J. M. (2015). Cardiac Ultrasonography in the critical care setting: a practical approach to asses cardiac function and preload for the" non-cardiologist". Anaesthesiology intensive therapy, 47, s89.
5. Bargiggia GS, Bertucci C, Recusani F, et al. A new method for estimating left ventricular dP/dt by continuous wave Doppler-echocardiography. Validation studies at cardiac catheterization. Circulation 1989;80:1287-92.
Cours précédent Cours suivant
Dernière modification le 28/02/2021.
![]()
![]()
![]()
![]()
![]() 47 votes
47 votes