Epanchement péricardique
![]()
![]()
![]()
![]()
![]() 33 votes
33 votes
Identification d'un épanchement péricardique, quantification, répercussion hémodynamique et diagnostic de tamponnade
Souvent bénin comme lors d'une péricardite, l'épanchement péricardique peut devenir une urgence vitale en cas d'atteinte de la fonction diastolique des ventricules (tamponnade). Nous étudierons ici comment l'identifier, le quantifier puis évaluer son éventuel retentissement sur la fonction cardiaque.
Lors de sa découverte il doit être mesuré dans toutes les coupes cardiaques. Il est classiquement circonférentiel et sera mieux visible chez un patient en décubitus dorsal la localisation sera préférentiellement la paroi antérieure du VD et sera mieux visualisé en coupe sous-xyphïdienne (raison pour laquelle c'est cette coupe qui est préférée lors du protocole FAST) puis au niveau de la paroi postérieure du VG. Le principal écueil est de confondre avec un épanchement pleural; le péricarde, contour hyperéchogène, doit absolument être visualisé pour ne pas comnettre cette erreur. On peut également visualiser des franges graisseuses qui sont aisément différenciables du liquide (anéchogène, noir) par leur hyperéchogénéicité.
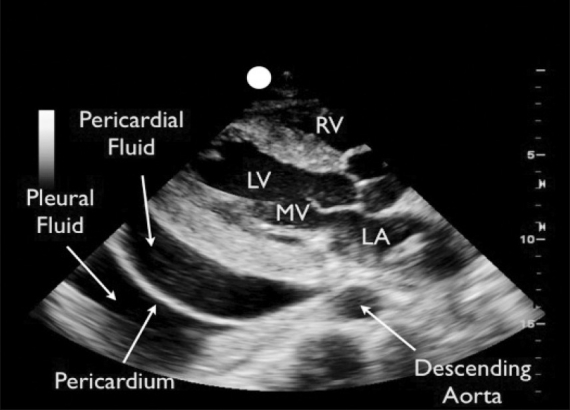

Sur ces coupes parasternales long axe le meilleur repère à prendre est l'aorte descendante: si l'épanchement est antérieur il est péricardique, postérieur il est pleural.
Avant d'effectuer des mesures il faut le visualiser dans son ensemble et estimer sa répercussion.
Les cavités droites étant à basse pression elles seront les premières affectées, l'oreillette puis le ventricule; on cherchera donc la présence "d'encoches" sur l'OD en systole et le VD en diastole (astuce: en situation
d'urgence se repérer sur la tricuspide pour connaitre le cycle cardiaque).
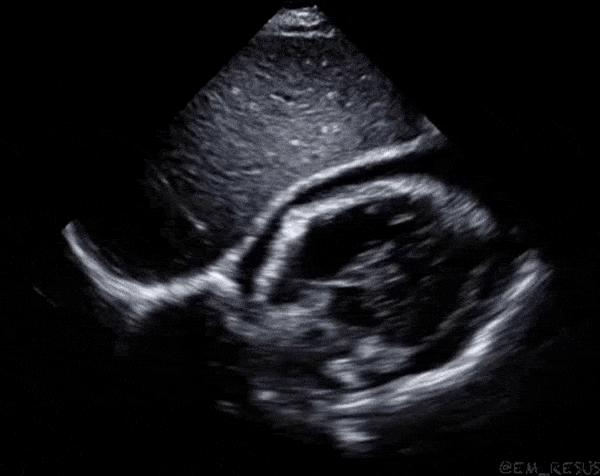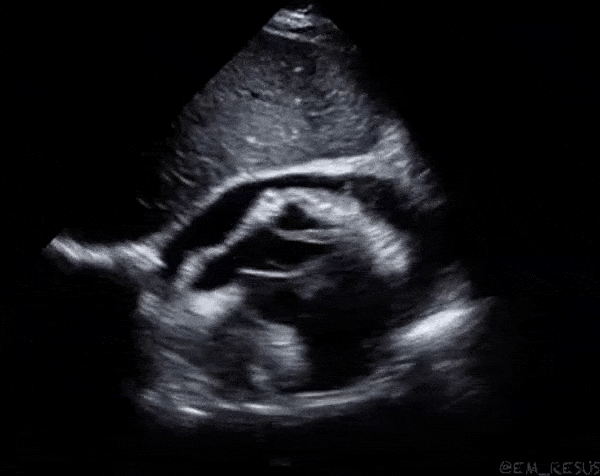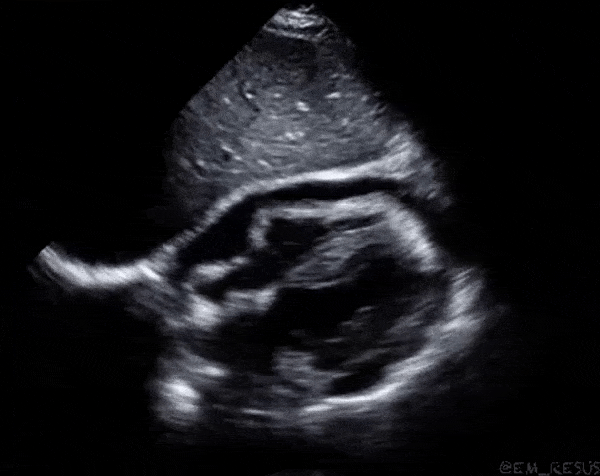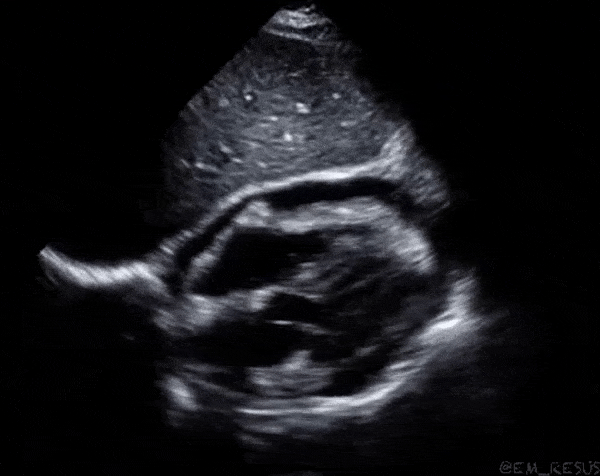
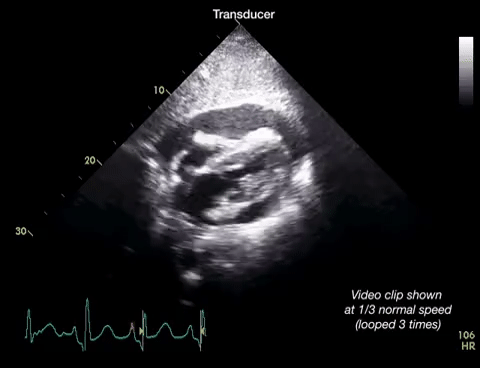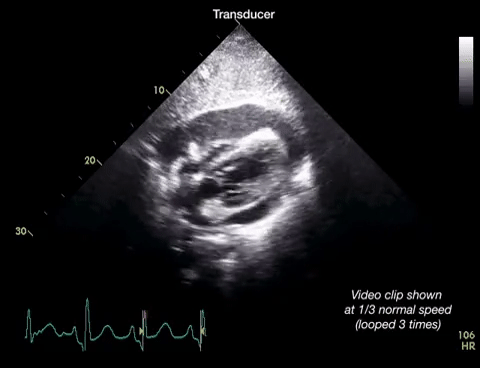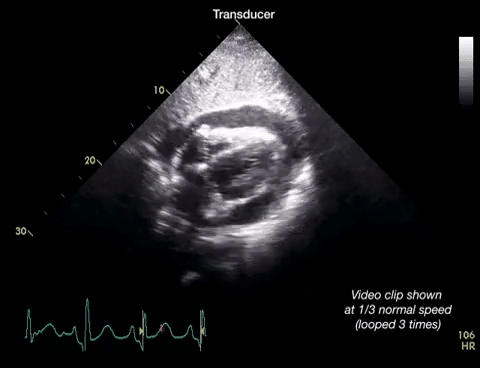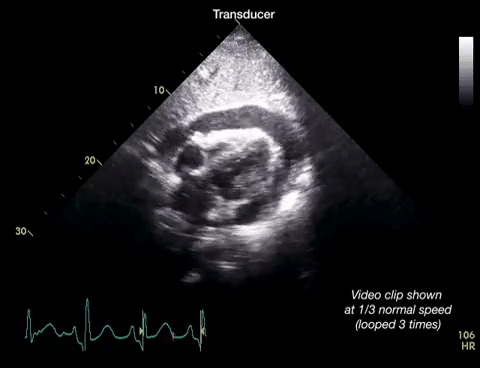
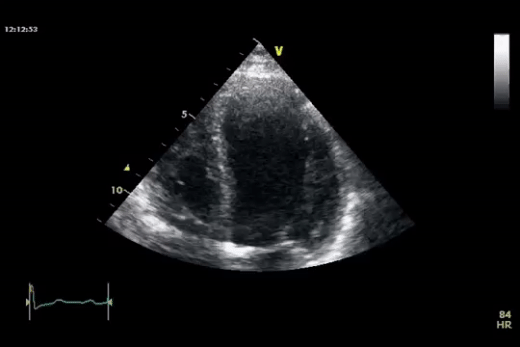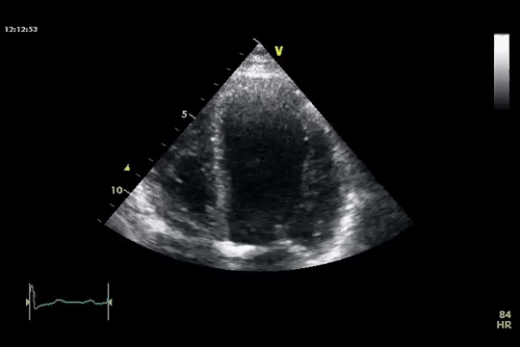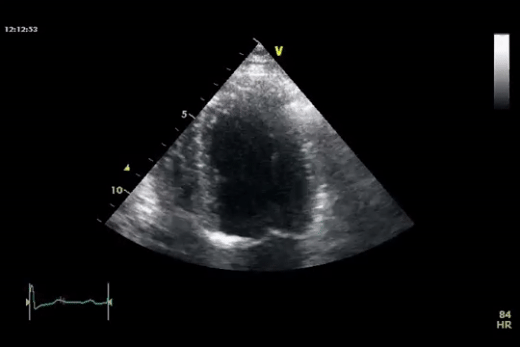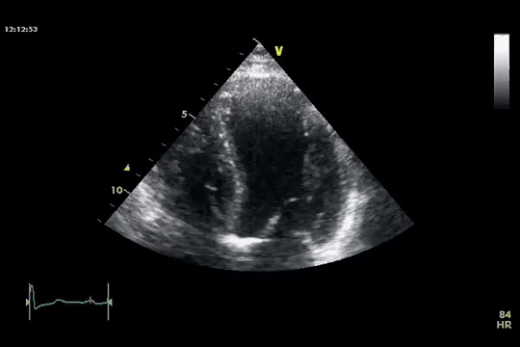
Dans la première vidéo on retrouve le collapsus de l'OD et du VD, donnant un aspect ondulant à la paroi libre du VD.
Dans la seconde on constate un épanchement plus important et surtout des cavités droites complètement collabées chez un patient probablement en tamponnade.
Un autre signe logique est la dilatation de la VCI avec une non-collapsibilité respiratoire, liée à l'élévation des pressions sur les cavités droites qui ne peuvent se remplir.
Quand l'épanchement devient massif et touche les 4 cavités on peut observer un "swinging heart" ou "coeur dansant" (image de gauche). A ce stade on observe des alternances électriques sur l'ECG.
Le septum paradoxal: en inspiration, la pression télédiastolique du VD est supérieure à celle du VG ce qui donne un bombement du septum interventriculaire dans le VG,
jusqu'à son collapsus complet. La situation est inversée en expiration (image de droite).
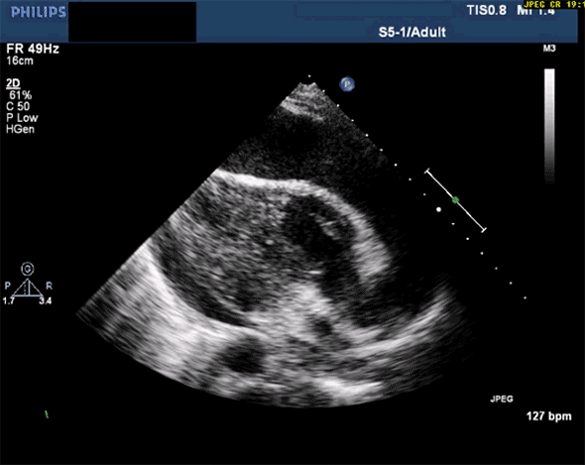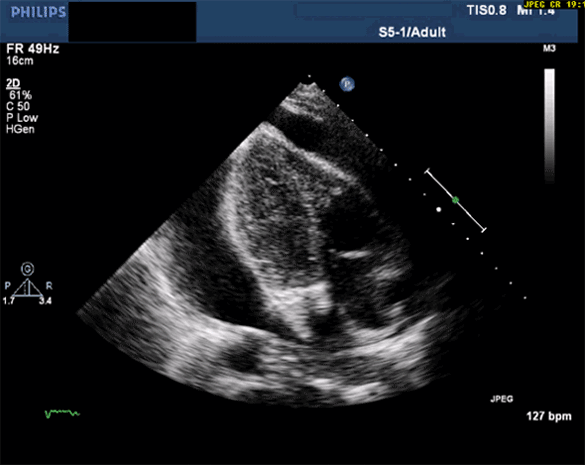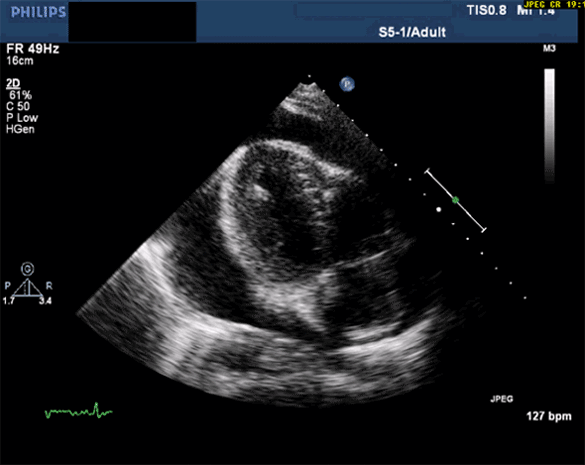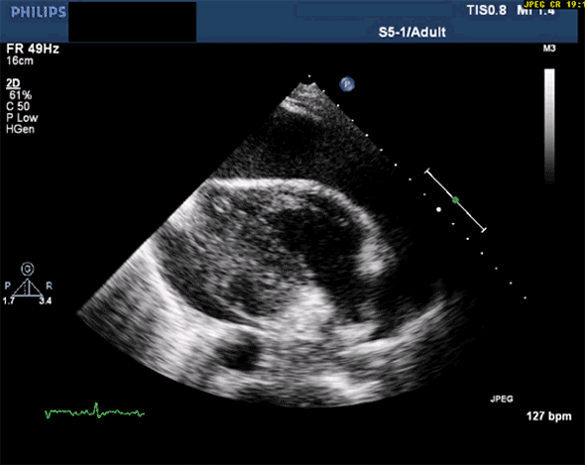
La quantification de l'épanchement a elle-même peu d'intérêt hormis pour le suivi. Un épanchement massif mais chronique peut être très bien toléré, un modéré mais d'installation rapide avoir une clinique très bruyante Nous nous attarderons surtout sur les conséquences hémodynamiques qui détermineront l'indication ou non à un drainage, et le délai dans lequel il devra être réalisé.
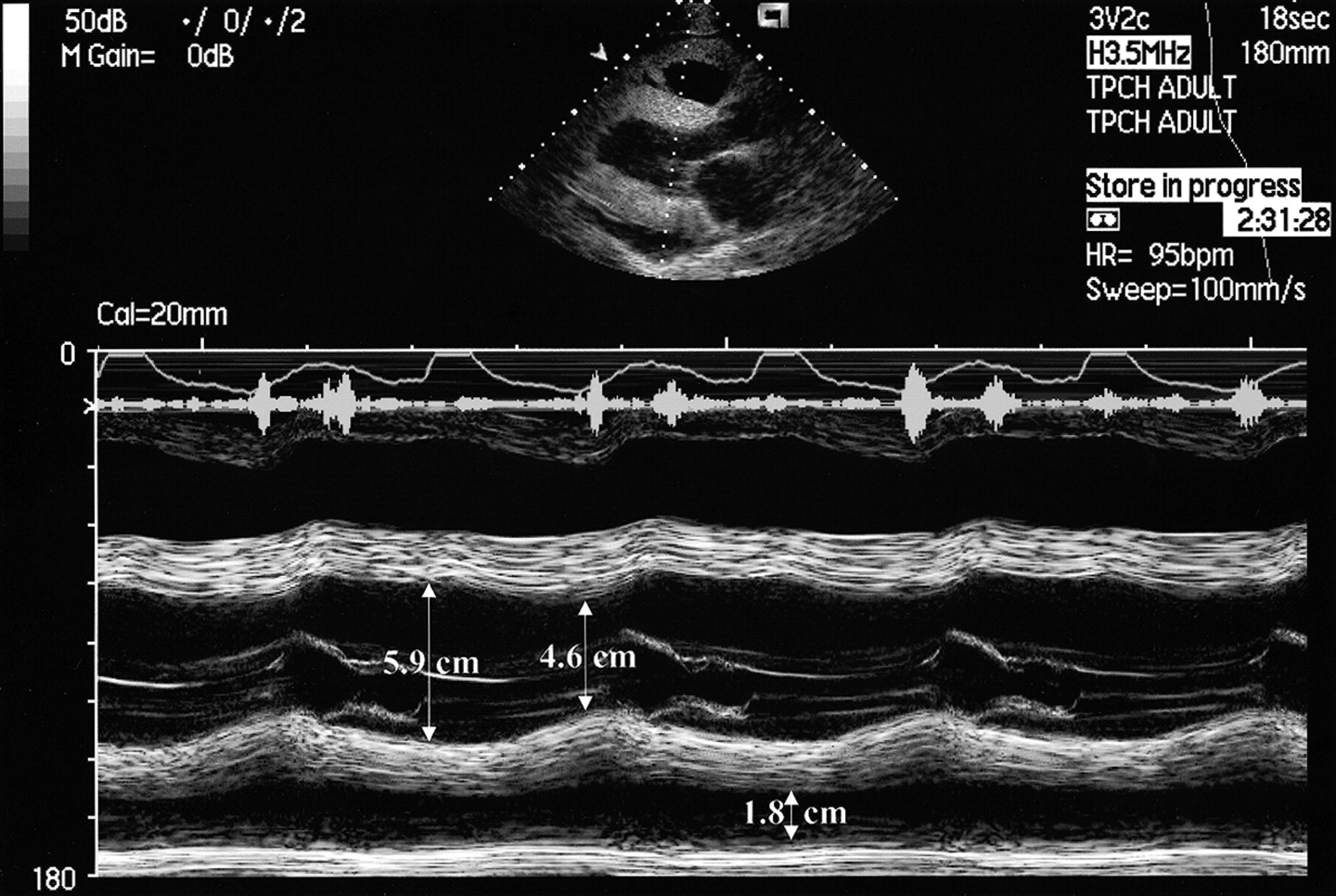
| Taille | Volume | Diamètre en diastole | Commentaires |
|---|---|---|---|
| Minime | <50 mL | Seulement vu en systole | Peut être physiologique |
| Faible | 50-100 mL | <10 mm | Vu durant tout le cycle cardiaque |
| Modéré | 100-500 mL | 10-20 mm | Circonférentiel |
| Abondant | >500 mL | >20 mm | Il est temps de passer la main |
Pour les épanchements de faible abondance, la mesure doit être faite là ou se trouve l'épanchement, en mode B. Il est primordial de le mesurer en fin de diastole (simplement car s'il n'existe pas en diastole il est probablement physiologique) et si réalisée pour un suivi, de la répéter au même endroit. Pour les épanchements circonférentiels la méthode de mesure la plus fiable et reproductible passe par la coupe parasternale long axe et de réaliser un temps-mouvement (mode TM) passant par l'épanchement en regard du VD, le VD lui-même, le septum, le VG, le feuillet antérieur de la mitrale puis l'épanchement en regard du VG.
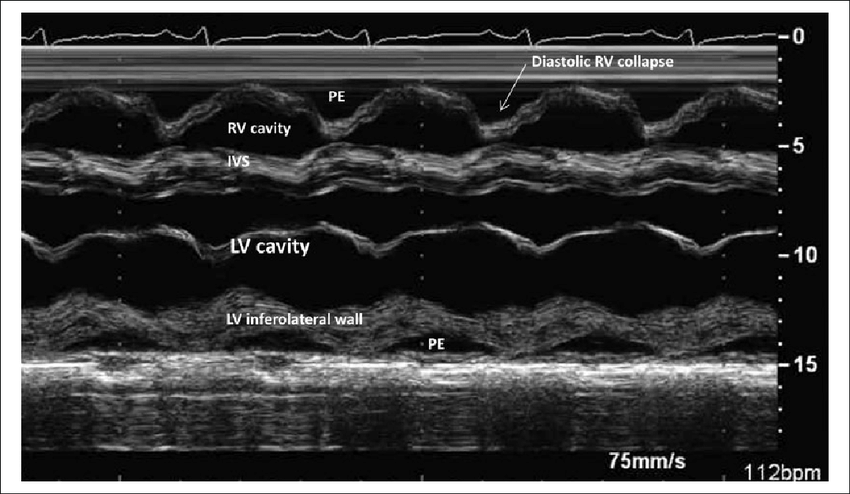
Dans un épanchement cironférentiel les premières cavités à souffrir sont celles à plus basse pression donc premièrement l'OD puis le VD, un collapsus de l'OD est donc un signe précoce de tamponnade.
Il s'agit dès lors de calculer les durées pendant lesquelles on observe une collapsiblité des cavités, que l'on fera en coupe 4 cavités.
S'il est théoriquement possible de le faire visuellement, l'utilisation du mode M simplifie grandement les calculs, on le pointera sur la paroi libre de l'OD ou si visible là ou on peut voir l'encoche se produire.
En mode M le collapsus de l'OD correspond à la "bosse" sur l'image de gauche. On considère une répercussion hémodynamique si sa durée est supérieure au tiers de la diastole.
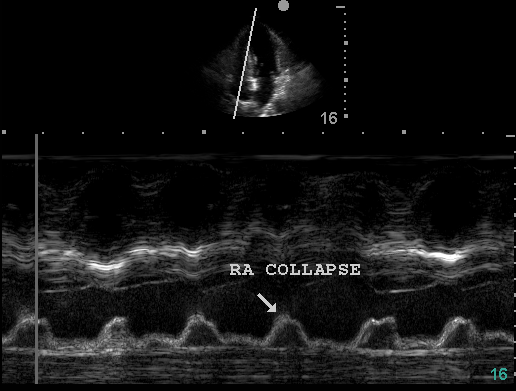
Cela représente échographiquement le pouls paradoxal.
Un peu de physiopathologie pour mieux comprendre: pendant l'expiration, la pression intrathoracique augmente et plus de sang est poussé à travers le côté gauche du cœur,
conduisant à un volume systolique plus élevé se manifestant par une TAs plus élevée. Les cavités cardiaques étant le même sac péricardique non extensible, l'augmentation du flux sanguin dans les cavités gauches
provoque un bombement du septum intraventriculaire et le volume du VD diminue (relation d'interdépendance ventriculaire).
Pendant l'inspiration, la pression intrathoracique diminue et avec la baisse de la résistance vasculaire pulmonaire, le sang vient s'accumuler dans le système vasculaire pulmonaire et les cavités droites.
Étant donné que le VG a une pression plus élevée que le VD, le VD ne se gonfle que de façon minimale dans l'espace du VG, réduisant tout même le flux systolique éjecté qui se manifeste par une diminution de la TAs <10 mmHg.
Ces effets sont exagérés pendant la tamponnade péricardique. Le liquide accumulé dans le sac péricardique occupe un espace normalement disponible uniquement pour les cavités cardiaques.
Pendant l'inspiration, le VD s'agrandira comme mentionné précédemment mais lors de la tamponnade l'augmentation de la pression intra-péricardique a provoqué l'égalisation des pressions de fin de diastole
pour le VD et le VG. En conséquence, le septum intraventriculaire bombera davantage vers le VG et entravera sa capacité à accumuler du volume sanguin, démontrant une interdépendance ventriculaire exagérée.
Cela se manifeste par une diminution anormalement importante de la TAs de plus de 20 mmHg connue sous le nom de pouls paradoxal.
Echographiquement cela correspond à, durant l'inspiration, une diminution de plus de 25% des vitesses trans-mitrales et une augmentation de plus de 40% des vitesses trans-tricuspidiennes.
Techniquement, en coupe 4 cavités, on prend les vitesses en Doppler pulsé quelques mm au-dessus des anneaux tricuspide et mitraux, en inspiration et expiration.
Ci-dessous on peut voir la grande variabilité des profils mitraux et tricuspides lors d'une tamponnade.
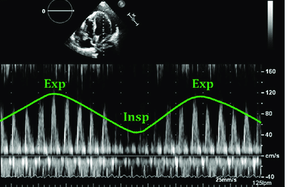
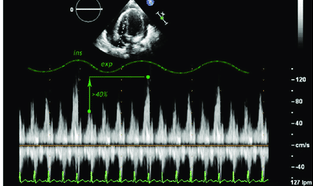
En suivant la logique physiopathologique pré-citée on observe également lors d'une tamponnade une variation respiratoire de l'ITV sous-aortique supérieure à 20%.
Depuis le choc inexpliqué jusqu'au bilan de dyspnée, en passant par la suspicion de péricardite, la découverte d'un épanchement péricardique n'est pas un événement rare. Le rôle de l'internite/urgentise est de déterminer la possiblité d'une répercussion hémodynamique qui devra aboutir à un avis spécialisé en urgence. Dans les situations d'urgence vitale l'évaluation visuelle est suffisante pour tirer la sonnette d'alarme, la présence d'une encoche ventriculaire ou d'un septum paradoxal nécessite toujours un avis cardiologique. Dans les autres situations l'étude des variations des flux transvalvulaires est la méthode la plus fiable et à réaliser systématiquement.
Références, source des images et liens utiles
1. Goodman A, Perera P, Mailhot T, Mandavia D. The role of bedside ultrasound in the diagnosis of pericardial effusion and cardiac tamponade. J Emerg Trauma Shock. 2012;5(1):72-75. doi:10.4103/0974-2700.93118
2. Echo Coeur: Evaluer un épanchement péricardique
3. Nagdev, A., & Stone, M. B. (2011). Point-of-care ultrasound evaluation of pericardial effusions: Does this patient have cardiac tamponade? Resuscitation, 82(6), 671–673. doi:10.1016/j.resuscitation.2011.02.004
4. Pradhan, R., Okabe, T., Yoshida, K., Angouras, D. C., DeCaro, M. V., & Marhefka, G. D. (2015). Patient characteristics and predictors of mortality associated with pericardial decompression syndrome: a comprehensive analysis of published cases. European heart journal. Acute cardiovascular care, 4(2), 113.
5. Assessment of pericardial disease
Dernière modification le 28/02/2021.